Malattie della Retina : Le nuove terapie
Malattie della Retina : Le nuove terapie
Malattie della Retina : Le nuove terapie
-
Home
- Malattie della Retina : Le Nuove Terapie
NUOVE TERAPIE PER LA DEGENERAZIONE MACULARE SENILE LEGATA ALL’ETA’(amd)
La degenerazione maculare legata
all’età (AMD) è la causa principale di perdita severa della visione
centrale e di cecità legale nella popolazione anziana. L’epidemiologia della AMD è un argomento ampiamente descritto
nella letteratura scientifica internazionale ed espone una serie di studi investigativi incentrati principalmente
sulla valutazione della prevalenza della AMD nella popolazione generale dei paesi fortemente industrializzati e
ad elevato tenore socio-economico.
In generale l’incidenza e la progressione di tutte le forme della AMD (atrofica
o essudativa) aumentano in modo significativo con l’età, e in rapporto all’invecchiamento e alla senescenza
dell’epitelio pigmentato, della membrana di Bruch, e della vascolarizzazione coroideale.
La AMD rappresenta una delle malattie oculari più invalidanti dopo i 55 anni, colpendo circa
l’8% della popolazione e raggiungendo il 30% dopo i 75 anni.
L’AMD è dunque una malattia sociale di grande rilevanza
socio-sanitaria per il forte impatto sulla salute pubblica. Infatti, negli USA, l’AMD colpisce più di 8 milioni
di individui, e la forma avanzata della malattia interessa quasi 2 milioni di soggetti.
Tuttavia, nonostante molti individui con AMD abbiano la forma atrofica non essudativa, il 90% dei pazienti con
perdita severa del visus ha la forma neovascolare essudativa dovuta allo sviluppo di una CNV in sede maculare
centrale con distacco sieroso del neuroepitelio e/o dell’epitelio pigmentato (DEP) della retina associato ad emorragie
e/o essudati lipidici intraretinici. Da qui ecco l’importanza di individuare e mettere in pratica misure preventive
da un lato e terapeutiche dall’altra sia nella forma atrofica che essudativa.
E’ sempre in questa ultima forma di lesione che si incentrano gli sforzi della ricerca internazionale anche se
ultimamente si affacciano alla ribalta terapie ancora in sperimentazione nella forma atrofica. In tale forma
attualmente l’unica terapia è con complementi
alimentari atti ad arrestare o rallentare la malattia, anche in attesa di farmaci più efficaci.
La prevenzione della AMD
 Il progetto editoriale “Wet-AMD: dagli Studi clinici alla Pratica clinica”, di cui il presente fascicolo
rappresenta la sintesi, è nato con l’obiettivo di creare un momento di confronto aperto tra
specialisti oftalmologi nella delicata gestione dei pazienti affetti da degenerazione maculare
legata all’età (AMD - Age related Macular Degeneration).
Il progetto editoriale “Wet-AMD: dagli Studi clinici alla Pratica clinica”, di cui il presente fascicolo
rappresenta la sintesi, è nato con l’obiettivo di creare un momento di confronto aperto tra
specialisti oftalmologi nella delicata gestione dei pazienti affetti da degenerazione maculare
legata all’età (AMD - Age related Macular Degeneration).
scarica il fascicolo
Anche se non si conosce, a tutt’oggi, l’intimo meccanismo patogenetico della AMD, su un aspetto sembrano tutti
d’accordo e cioè che esso sia multifattoriale e che il principale fattore è rappresentato dal danno ossidativo.
Numerosi studi epidemiologici basati su questionari e rilevazioni cliniche hanno evidenziato il ruolo protettivo
di alcuni antiossidanti, vitamine, oligoelementi e dei pigmenti maculari. Più che le singole sostanze, sembra avere
efficacia la presenza nel siero di un elevato indice antiossidante, garanzia di una bassa quantità di radicali liberi
e pertanto di una buona protezione. Una terapia basata su queste sostanze deve però avere basi razionali: infatti
alcuni di questi minerali sono tossici quando presenti in elevate quantità nel siero, e lo stesso cocktail di più
sostanze deve essere verificato con serietà ed attenzione.
Numerosi studi, tra i quali l’ Age Related Eye Disease Study (AREDS), hanno accertato che i fattori nutrizionali possono
prevenire o ridurre l’incidenza della patologia. In particolare, tale studio condotto negli Stati Uniti su una
popolazione di oltre 3.600 pazienti, ha dimostrato, in pazienti con rischio elevato di sviluppare uno stadio
avanzato di degenerazione maculare, una riduzione dello stesso del 25%, a seguito
del trattamento per via orale con associazioni ad alto dosaggio di sostanze antiossidanti.
Assieme ad una terapia nutrizionale è possibile impegnarci sicuramente per la riduzione di una parte dei fattori di
rischio. Alcuni di essi sono collegati all’ambiente in cui viviamo e non sono modificabili, come le radiazioni
solari (da cui però ci si può proteggere con adeguate lenti protettive!). Altri fattori per fortuna, come il
fumo e la errata alimentazione, sono eliminabili e migliorabili totalmente.
L’alimentazione adatta agli anziani deve contenere un apporto proteico adeguato (0.6-1.0 g/Kg/die), preferire glizuccheri
complessi a quelli semplici, limitare l’assunzione di grassi saturi e colesterolo, prevedere un adeguato apporto
di fibre e consentire l’introduzione di vitamine e micronutrienti nella quantità raccomandata.
Quindi appare ragionevole proporre una vita più sana o forse solo più a misura d’uomo. Un buono stato di salute si
può ottenere e conservare nel tempo praticando un regolare esercizio fisico, evitando di fumare, alimentandosi
in modo variato e con cibi di elevato valore nutritivo, limitando l’assunzione di alcol, dormendo a sufficienza
e dedicandosi ad attività costruttive ed appaganti.
Fattori nutrizionali
Le vitamine antiossidanti hanno ricevuto una grande attenzione nella AMD. Gli antiossidanti che includono la
vitamina C, E, i carotenoidi (?-carotene, ?-carotene, criptoxantina, luteina, e zeaxantina) sono di grande valore
nell’AMD a causa delle loro funzioni biologiche e della loro localizzazione nella retina. La luteina e la zeaxantina
sono contenuti nel pigmento maculare, e una loro carenza è associata ad una aumento del rischio di AMD.54 Lo zinco,
il selenio, il rame, e il manganese sono dei minerali sono coinvolti nei meccanismi antiossidanti della retina.
Il danno ai fotorecettori è causato dalla foto-ossidazione e dalla perossidazione lipidica indotta dai radicali
liberi. Questo potrebbe determinare un danno alle funzioni dell’EPR e comportare un danno alla macula. I prodotti
derivati dal processo
ossidativo si depositano nel tessuto sano e provocano una degenerazione cellulare lenta e progressiva. Gli antiossidanti
possono ripulire, scomporre e ridurre la formazione di questi depositi intracellulari nel tessuto retinico maculare.
La somministrazione per via orale di sostanze antiossidanti e di zinco ha dimostrato di ridurre significativamente
il rischio di progressione della AMD e della perdita visiva nell’Age-Related Eye Disease Study (AREDS). Il supplemento
di zinco includeva ossido di zinco (80 mg) e ossido di rame (2 mg); i supplementi antiossidanti vitamina C (500 mg),
vitamina E (400 IU) e il ?-carotene (15 mg). Se le formulazioni dell’AREDS erano usate per trattare 8 milioni di
individui negli USA a rischio di sviluppare l’AMD, l’AREDS ha stimato che più di 300.000 soggetti eviterebbero l’AMD
e la perdita visiva associata durante prossimi 5 anni.
L’AREDS 2 è in fase di studio e prevede l’utilizzo di xantofille maculari (Luteina e zeaxantina) e di omega 3
(DHA e EPA) assieme allo zinco, vit E, Vit C e zinco ridotto. Altri studi che da una parte consigliano comunque
l’assunzione di vegetali a foglia verde (luteina e zeaxantina) e frutta, dall’altro valutano formulazioni diverse
da quelle dell’AREDS (LAST).
LA TERAPIA PER LA DEGENERAZIONE MACULARE SENILE LEGATA ALL’ETA’
La terapia delle forme neovascolari di degenerazione maculare legata all’età
ha storicamente avuto come obiettivo la demolizione dei neovasi sottoretinici (CNV), stimolando la formazione di una
cicatrice fibrosa, con conseguente regressione dell’edema sottoretinico e del versamento emorragico ad esse associati.
La terapia ablativa con il laser ad argon diretto è stata negli anni '80 e '90 la metodica d'elezione delle
forme neovascolari, la cui efficacia è stata confermata da uno studio multicentrico, il Macular Photocoagulation Study
(MPS). Lo studio dimostrava che la terapia fotocoagulativa diretta dell'area neovascolare nelle CNV classiche,
identificata per mezzo della fluorangiografia, si associava ad una minore perdita visiva a due anni rispetto alla
storia naturale della malattia (1).
La compromissione visiva a cinque anni invece era di entità sovrapponibile nei due gruppi (2). La neovascolarizzazione
recidiva però in circa il 50-70% dei casi sul bordo della cicatrice laser rispettivamente a tre e a cinque anni(3).
Migliori risultati si ottenevano in caso di CNV juxta ed extrafoveali (5). Attualmente questa terapia non viene più
impiegata, o comunque è riservata ai soli casi di neovascolarizzazione extrafoveale, dove l'area scotomatosa
conseguente alla necrosi tissutale laser-mediata rimane al di fuori all'area visiva centrale.
A partire dal 2000 la terapia fotodinamica (PDT, Photo Dynamic Therapy) con verteporfina é stata introdotta come
terapia di elezione soprattutto nelle forme di CNV subfoveali classiche ed in seguite anche nelle occulte. L'analisi
a due anni ha dimostrato che la percentuale di pazienti che vanno incontro a grave perdita visiva è minore rispetto
al gruppo controllo trattato con placebo (47% versus 62%) (6). Risultati analoghi erano stati ottenuti per le forme
di neovascolarizzazione occulta, mentre la PDT sembrava non essere efficace nelle lesioni minimamente classiche,
nelle quali la componente classica occupa meno
del 50% dell'intera area di lesione; una successiva ulteriore analisi dei risultati degli studi VIP e lo studio dedicato
alla CNV occulta ha dimostrato invece l’inefficacia terapeutica della PDT che quindi in Europa ha perso questa
indicazione terapeutica (7).
A partire dal 2004 la ricerca di strategie terapeutiche efficaci per le forme neovascolari si è concentrata verso
nuovi modelli terapeutici, mirati a meccanismi patogenetici più raffinati: le terapie anti-VEGF.
Il VEFG-A (Vascular Endothelial Growth Factor-A) è stato infatti riconosciuto come il principale fattore neoangiogenico,
protagonista principale delle neovascolarizzazioni sia sottoretiniche (AMD, miopia patologica, uveite…) che retiniche
(retinopatia diabetica, occlusione venosa retinica, retinopatia del prematuro…). Inoltre il VEGF determina un intensa
azione vasodilatatoria e proedemigena, 50.000 volte maggiore dell'istamina, ed è così responsabile della essudazione
intra e sottoretinica associata ai neovasi. L’inibizione farmacologica del VEGF va a colpire, per la prima volta,
uno dei meccanismi alla base della CNV nella AMD neovascolare rappresentando, attualmente, la forma più avanzata ed
efficace di trattamento della patologia. Pertanto sono stati sintetizzati anticorpi monoclonali specifici per il VEGF
che hanno dimostrato, anche in studi clinici di fase III, di essere in grado di contrastare la crescita neovascolare
e preservare la capacità visiva rispetto al gruppo placebo.
LA ANGIOGENESI
L’angiogenesi rappresenta un ciclo di processi vitali che porta alla
neoformazione di vasi sanguigni anomali a partire da quelli già pre-esistenti come una tappa di fondamentale importanza
in molti processi sia fisiologici
come la normale crescita e differenziazione di un tessuto nell’ embriogenesi e nello sviluppo fetale, che patologici
nella riparazione di un danno tessutale e nel processo di guarigione cicatriziale delle ferite.
Il core della complessa biologia cellulare dell’angiogenesi è custodito nella cellula endoteliale che prolifera e si
differenzia sotto l’azione regolatoria dal VEGF che è il principale induttore diretto dell’angiogenesi insieme ad altri
co-fattori di crescita solubili alcuni dei quali hanno effetti biologici ancora poco chiari.
Fasi dell’angiogenesi
L’angiogenesi porta alla formazione di un neovaso per gemmazione da un capillare oppure da una venula post-capillare
attraverso un programma di induzione angiogenica ben codificato che avviene attraverso 4 fasi.
- Destabilizzazione dei vasi preesistenti, perdita delle connessioni tra le cellule endoteliali, aumento della
permeabilità vascolare, edema, stroma pro-angiogenico.
- Migrazione e proliferazione delle cellule endoteliali verso l’area selettiva di tessuto dove è necessaria la
creazione di una rete neovascolare anarchica. In questa fase la secrezione di enzimi proteolitici (metallo-proteasi,
serin-proteasi) degrada la matrice extracellulare e facilita l’invasione e la migrazione delle cellule endoteliali.
- Differenziazione e stabilizzazione delle cellule endoteliali con arresto della proliferazione cellulare.
- Maturazione di un vaso stabile con formazione del lume, dopo chemiotassi di cellule di sostegno come periciti e
di fibro-cellule muscolari lisce. Creazione di anastomosi tra capillari, rimaneggiamenti vasali (decorso, calibro,
scomparsa di capillari). La maturazione del vaso avviene tramite molecole stabilizzatrici ad effetto anti-proliferativo
come il TGF- ß1 e ß2 che porta alla deposizione di tessuto connettivale con fibrosi disorganizzata.
Angiogenesi fisiologica e Angiogenesi patologica
L’angiogenesi può avvenire in condizioni sia fisiologiche che patologiche.
L’angiogenesi fisiologica, mediata dal VEGF, è un fenomeno naturale che regola
la proliferazione, la
rigenerazione e fenestrazione dell’endotelio vascolare; essa avviene durante lo sviluppo embrionale e fetale, nella vita
adulta dove nelle donne è attiva durante l’ovulazione e la formazione del corpo luteo, e nel processo di cicatrizzazione
delle ferite in cui è fondamentale il ruolo sia VEGF che del FGF-2.
L’angiogenesi patologica invece comporta la crescita incontrollata di microvasi
in differenti tessuti affetti
da malattia (tumori, flogosi cronica, psoriasi, arteriosclerosi, cirrosi, vasculopatie retiniche come la microangiopatia
diabetica, la retinopatia del pretermine, le occlusioni venose retiniche ischemiche, le degenerazioni maculari
essudative).
Angiogenesi patologica in oftalmologia
La comunità scientifica mondiale ha unanimamente accettato il ruolo fondamentale dell’ipossia nello starting
dell’angiogenesi patologica che si verifica nelle malattie retino-vascolari
associate a non perfusione capillare ed ischemia.
Nel 1948, grazie alla geniale intuizione di Michelson, fu proposta per la prima volta la possibilità che un
fattore diffusibile rilasciato da aree retiniche ischemiche potesse essere alla base dello sviluppo di
neovascolarizzazioni intraoculari.
Quasi 50 anni dopo, la ricerca clinica di laboratorio ha condotto all’identificazione di numerosi fattori correlati
al controllo dell’angiogenesi (D’Amore 1994, Casey e Li 1997) che è un processo multistep controllato dall’equilibrio
dinamico tra fattori endogeni positivi pro-angiogenici e fattori endogeni negativi anti-angiogenici.
La tabella 1 riassume i fattori endogeni che stimolano o inibiscono il processo dell’angiogenesi.

I fattori pro-angiogenici includono una serie di sostanze ben studiate come: il VEGF-A, il FGF, le angiopoietine, il
trasforming growth factor alpha (TGF-alfa), l’hepatocyte gorwth factor (HGF), il connective tissue growth factor (CTGF),
platelet derived-growth factor (PDGF), il tumor necrosis factor alpha (TNF-a), e l’interleuchina-8 (IL-8).
Il VEGF-A è il principale modulatore dell’angiogenesi.
I fattori anti-angiogenici includono il pigment epithelium-derived growth factor (PEDF), il trasforming growth factor
beta (TGF-beta), l’angiostatina, l’endostatina, trombospondina (TSP-1), (Chader 2001, Talks e Herris 2000, Carmeliet
a Jain 2000).
Nel momento in cui l’innesco di un processo neovascolare è sufficiente a far fronte alla domanda locale di ossigeno e
micronutrienti, i fattori angiogenici si trovano in uno stato di down-regulation e la concentrazione locale di inibitori
dell’angiogenesi aumenta.
Fattori angiogenici per induzione diretta: Il Vascular Endothelial Growth Factor (VEGF)
Il VEGF, conosciuto anche come VEGF-A ha un ruolo fondamentale nella
controllo dell’angiogenesi fisiologica
e patologica. Inizialmente fu scoperto come fattore di permeabilità vascolare, ma studi successivi condotti soprattutto
da Ferrara et al. nei laboratori di biologia molecolare della Genentech (CA, USA) hanno sottolineato il stimolo
angiogenico come fattore mitogeno specifico per le cellule endoteliali.
Dal punto di vista biochimico, e’ una proteina glicosilata dimerica a basso peso molecolare (36-46 KD). Nell’uomo
sono state isolate diverse isoforme di VEGF, rispettivamente di 121, 165, 189, e 206 amminoacidi. La specie molecolare
principale che stimola la crescita della neovascolarizzazione oculare patologica retinica e coroideale è VEGF165 che
si presenta come una glicoproteina omodimerica basica con elevata affinità per l’eparina.
Il VEGF è espresso in diversi tessuti come quello cerebrale, retinico, epatico, e renale, ed è stato ritrovato
anche nell’ovaio
durante la formazione del corpo luteo, nell’utero durante la crescita dell’endometrio e nella fase proliferativa della
cicatrizzazione e riparazione di una ferita.
Nella retina, studi in vitro hanno dimostrato che il VEGF può essere secreto da diverse tipi di cellule retiniche come:
cellule dell’EPR, periciti, astrociti, cellule di Muller e cellule endoteliali.
Sono stati anche identificati 4 geni strutturalmente correlati a VEGF i cui prodotti sono conosciuti come PIGF (placental
growth factor), VEGF-A, VEGF-B, VEGF-C, VEGF-D e VEGF-E. Il VEGF-A e il VEGF-E (Mayer et al. 1999) sono considerati
potenti fattori angiogenici; in particolare il VEGF-A determina un’aumento della permeabilità vascolare e angiogenesi.
Studi in vitro hanno recentemente dimostrato che le cellule dell’EPR secernono il VEGF-A.
Il VEGF-B (Olofsson et al. 1996) è coinvolto nella progressione dei tumori non angiogenici; il VEGF-C e il VEGF-D
sono oggetto di studio per il loro ruolo nella angiogenesi e nella linfoangiogenesi.
Fattori che aumentano l’espressione del VEGF
Studi su colture cellulari hanno evidenziato che l’espressione del VEGF è accresciuta essenzialmente nelle seguenti
condizioni: 1) ipossia e 2) ischemia. Studi in vivo e in vitro hanno dimostrato che ampie aree di ischemia retinica
producono una proteina di trascrizione nota come fattore di induzione dell'ipossia (HIF-1, hypoxia inducible factor 1,
sub-unità α e β) che stimola una up-regulation della secrezione del VEGF-A.
Effetti del VEGF
Il VEGF stimola le cellule endoteliali a degradare la loro membrana basale e migrare con concomitante rilascio di
MMPs e di integrine.
Il VEGF pertanto agisce come propulsore angiogenico naturale capace di:
- stimolare la proliferazione e la migrazione delle cellule endoteliali
- formare tubuli endoteliali
- provocare vasodilatazione
- inibire l’apoptosi
- mantenere uno stato di sopravvivenza neovascolare
- neuroprotezione
Altri fattori che inducono l’espressione di VEGF sono:
- il TGF-a, il TGF-b
- l’EGF (epidermal growth factor)
- fattori infiammatori quali interleuchine e prostaglangine
- IGF-1 (insulin-like growth factor 1)
- l’attivazione delle protein- Kinase A e C
I recettori del VEGF
Il VEGF umano ha una forte affinità di legame con 3 classi di recettori della famiglia delle tirosin-kinasi
(Tabella 2) identificati sulle membrane delle cellule endoteliali, il cui legame condiziona la cascata
pro-angiogenica.
VEGFR-1 (Flt-1 o fms-like tyrosine kinase),
recettore con maggiore affinità espresso sui periciti e sulle fibrocelulle muscolari lisce endoteliali.
VEGFR-2 (Flk-1/KDR o fetal liver kinase),
recettore identificato sulle cellule endoteliali, tumorali e sui monociti; in condizioni sperimentali ha elevate
funzioni di mediazione del segnale funzionale del VEGF sulle
cellule endoteliali in vitro e sull’angiogenesi in vivo. Il VEGFR-2 ha un ruolo distintivo nell’attivazione della via
phosphatidylinositol 3-kinase (PI3)/Akt, identificata come segnale di trasduzione cruciale responsabile del processo che
porta alla sopravvivenza della proliferazione delle cellule endoteliali indotta da VEGF-A (Thakker et al. 1999;
Gerber et al. 1998a).
VEGFR-3 (fms-like tyrosine kinase – 4 o
Flt-4): è espresso principalmente sull’endotelio
venoso ed è comunque coinvolto, anche se in misura minore, nell’angiogenesi.
I recettori VEGFRs sono simili dal punto di vista strutturale e sono distribuiti:
1.nella vascolarizzazione retinica
2.negli elementi neuronali
3.nell’endotelio della coriocapillare a contatto con l’epitelio pigmentato
(Blaauwgeers et al. (1999)

Questi recettori sono organizzati in 3 domini: 1) una regione extracellulare formata da 7 domini; 2) una regione
transmembrana; e 3) una intracellulare responsabile dell’attività tirosin-kinasica. L’nterazione con entrambi
i recettori è fondamentale per esprimere lo spettro completo di risposte biologiche attivate dal VEGF, i cui effetti
biologici dipendono dal tipo di recettore con il quale interagisce.
L’interazione del VEGF-A con il VEGFR-2 o Flk-2 è fondamentale per mediare
l’azione angiogenica ed è seguita da proliferazione delle cellule endoteliali,
mentre nessun effetto mitogeno scaturisce dal linkage del
VEGF con Flt-1 che invece sembra determinare una migrazione di periciti e fibrocellule muscolari lisce necessari per
l’assemblaggio e la maturazione di un neovaso stabile.
Il VEGF nelle patologie oculari
Gli studi compiuti nell’ultimo decennio hanno portato ad una migliore comprensione del ruolo fondamentale che
ha il VEGF-A nello sviluppo dell’angiogenesi patologica associata con alcune malattie retiniche caratterizzate da
neovascolarizzazione intraoculare e nella patogenesi dell’iperpermeabilità endoteliale associata con l’accumulo di
fluido intra e sottoretinico tipico delle malattie vascolari retiniche caratterizzate da edema ed essudazione che
spesso interessano la regione maculare e comportano una riduzione globale delle funzioni visive centrali. Le
retinopatie ischemiche e quelle essudative generalmente condividono diversi patterns clinici ed angiografici come
essudati, rarefazione della rete capillare retinica tipica delle aree ischemiche di non perfusione, dilatazioni
microaneurismatiche, teleangiectasie microvascolari, neovascolarizzazione
retinica e/o del disco ottico, emorragie retiniche e/o endovitreali, vasi retinici iperpermeabili con essudazione e
precipitati lipidici intraretinici, neovascolarizzazione del segmento anteriore.
Tuttavia, è anche vero che ci sono alcuni effetti del VEGF ancora poco conosciuti e correlati all’attività non
vascolare di questa molecola come per esempio le interazioni biologiche cellulari a livello dei neuroni retinici e
delle connessioni sinaptiche inter-fotorecettoriali che sono tutt’oggi oggetto di studio nell’ambito di programmi di
ricerca clinica applicata alla biologia molecolare di laboratorio.
Angiogenesi per induzione indiretta: Tumor Necrosis Factor alpha (TNF- a) e chemiotassi di cellule infiammatorie.
La risposta pro-infiammatoria indotta dalla crescita neovascolare comporta anche la migrazione chemiotattica di macrofagi
che secernono il Tumor Necrosis Factor alpha (TNF- a), una citochina che in vivo induce l’angiogenesi attraverso
un aumento dei recettori del VEGF (VEGFR-2) sulla membrana endoteliale che rende la cellula ancora più sensibile
all’azione del VEGF-A; inoltre è un potente attivatore della produzione di PDGF e di FGF.
I macrofagi hanno un ruolo importante nella modulazione dell’angiogenesi in fase regressiva dove attraverso
l’attivazione di fibroblasti che sintetizzano collagene e la loro differenziazione in miofibroblasti (TGF β,
PDFG,), e la secrezione di inibitori delle MMP tessutali possono bloccare la formazione dei neovasi portandoli allo
stadio inattivo con diversa matrice fibrotica.
La riparazione del tessuto retinico in risposta all’angiogenesi può coinvolgere diversi tipi di cellule
(fibroblasti, macrofagi, cellule endoteliali, granulociti neutrofili, mastociti, astrociti) proteine della matrice
extracellulare, proteine
plasmatiche e fattori solubili di crescita (diverse citochine e proteasi). Le citochine sono i direttori d’orchestra del
processo di riparazione. Per comprendere i meccanismi di riparazione che avvengono nella retina è necessario avere la
consapevolezza che alla stregua di quanto succede nella riparazione delle ferite, dopo il danno la prima fase riparativa
consiste nella coagulazione plasmatica attivata attraverso il pathway estrinseco che porta alla formazione di una
cicatrice vascolarizzata con presenza di fibroblasti e di tessuto fibroso di diversa densità. Quello che succede nella
retina maculare in corso di un stimolo angiogenico che porta alla neovascolarizzazione coroideale o retinica evolve
verso una risposta di
riparazione tessutale che produce generalmente una cicatrice fibrotica intraretinica che in relazione all’intensità dei
fenomeni di rigenerazione fibrosa può compromettere le funzioni visive centrali dell’area maculare. Tale processo di
riparazione che è accompagnato da una risposta fibrotica più o meno intensa risulta in una riduzione della visione per
la presenza di lamine di tessuto ricco di fibrille collagene davanti allo strato dei fotorecettori retinici in sede
maculare centrale.
In quest’ultimo decennio abbiamo assistito all’introduzione di trattamenti rivoluzionari molto selettivi nel trattamento
della CNV subfoveale soprattutto secondaria alla AMD e alla miopia patologica nel tentativo di obliterare mediante la
terapia fotodinamica i neovasi patologici con il minimo danno alla retina neuro sensoriale.
Tuttavia uno dei principali obbiettivi delle sperimentazioni cliniche è quello di perfezionare la selettività dello
shuthdown della neovascolarizzazione patologica attraverso meccanismi di inibizione angiogenica che, modulando la
regressione dei vasi neoformati, minimizzano la risposta fibrotica e migliorano la ripresa funzionale. Pertanto la
conoscenza sulla formazione dei
neovasi e le relazioni intercorrenti tra il processo angiogenico e gli altri caratterizzanti la risposta della retina
maculare al danno tessutale costituiranno le basi razionali per disegnare i nuovi approcci al trattamento farmacologico
anti-angiogenico moderno della neovascolarizzazione intraoculare.
Farmaci anti VEGF oculari
Le molecole attualmente impiegate a scopo antiangiogenetico somministrate per via intravitreale sono il pegaptanib, il
ranibizumab ed il bevacizumab.
Pegaptanib(Macugen®) sodico
E' un aptamero di acido ribonucleico peghilato prodotto per bloccare in modo
selettivo l’isoforma VEGF165 senza interessare la altre isoforme, composto da oligonucleotidi (28-nucleotide RNA)
sintetici
con proprietà simili agli anticorpi, In tal modo inibisce l’interazione del VEGF con i recettori presenti sulle cellule
endoteliali, impedendo gli effetti angiogenici e l’aumento di permeabilità vasale, senza tuttavia bloccare gli effetti
fisiologici del VEGF nell’occhio come in altri distretti. Gli aptameri inoltre non sono immunogeni.
L’inibizione selettiva negli animali trattati con pegaptanib ha dimostrato la stessa efficacia di un pan-VEGF nel
sopprimere la neovascolarizzazione patologica; tuttavia pegaptanib non ha avuto effetti sulla vascolarizzazione normale,
contrariamente al pan-VEGF] (8).
Le pubblicazioni relative allo studio VISION dimostrano la capacità di pegaptanib non solo di prevenire la perdita di
vista, ma anche di stabilizzare/migliorare l’acuità visiva (9-11).
Esse dimostrano ad un anno che il 70% circa dei pazienti che hanno ricevuto pegaptanib perdono meno di 15 lettere di AV,
contro il 55% dei pazienti del gruppo di controllo (p < 0,001). Alla 54a settimana, la stabilizzazione o il
miglioramento dell’AV si è verificata nel 33% dei pazienti in trattamento con pegaptanib 0,3 mg rispetto al 23% del
gruppo di controllo
(p < 0.005); il miglioramento dell’acuità visiva di almeno 3 linee (=15 lettere) nel 6% dei pazienti rispetto al 2% del
gruppo di controllo (p < 0.05); la perdita grave della vista, (=30 lettere si è verificata nel doppio dei pazienti del
gruppo di controllo rispetto al gruppo pegaptanib 0.3 mg (22% vs. 10%, p < 0.001).
Ai risultati visivi si associa una riduzione della crescita della dimensione totale della lesione neovascolare in
fluorangiografia. Il Pegaptanib ha evidenziato un beneficio indipendentemente dal sottotipo di lesione di base, dalla
dimensione della lesione e dall’acuità visiva, come anche dall’età. Il beneficio del trattamento con pegaptanib si
è mantenuto anche nel secondo anno di trattamento. La percentuale di pazienti che ha ottenuto un miglioramento della
vista è aumentata nel secondo anno dello studio rispetto al primo anno (10% vs. 6%). Inoltre, un minor numero di
pazienti trattati
continuativamente con pegaptanib è progredito verso la cecità legale (VA < 20/200) rispetto a quelli trattati con la
usual care, rispettivamente il 35% vs. il 55%.
Ranibizumab (Lucentis®)
E' un frammento di anticorpo monoclonale umanizzato ricombinante capace
di legarsi a tutte le cinque isoforme umane del VEGF. E’ stato sviluppato da un precursore di anticorpo monoclonale
murinico anti-VEGF da cui è derivato anche il bevacizumab.
La FDA (Food and Drug Administration) americana ha autorizzato l’utilizzo di ranibizumab in tutti i tipi di lesione da
AMD essudativa negli USA dal mese di luglio 2006. L’EMEA ha concesso
l’autorizzazione in Europa dal gennaio 2007. Il Lucentis è attualmente registrato assieme a Macugen in Italia come
farmaco on-label nel trattamento della
CNV in corso di degenerazione maculare senile.
Il Ranibizumab esercita l’attività inibitrice del VEGF legandosi al receptor-binding domain comune a tutte le isoforme di
VEGF-A impedendo l’interazione tra VEGF-A e i suoi recettori presenti sulle cellule endoteliali (fig.1).
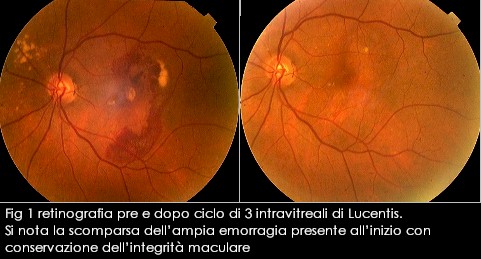
Numerosi studi clinici randomizzati hanno valutato prima l’efficacia terapeutica, poi protocolli terapeutici
differenti in monoterapia o in associazione con la terapia fotodinamica. Lo studio MARINA di fase III, dimostra che
la somministrazione
mensile di ranibizumab il 90-95% circa di pazienti trattati hanno perso meno di 15 lettere (< 3 linee) in 12 e 24 mesi
rispetto alla visita iniziale., in maniera statisticamente significativa rispetto al gruppo controllo (p < 0,001) (12).
L’acuità visiva migliora di 15 o più lettere rispetto alla visita iniziale a 12 e a 24 mesi nel 30% circa dei pazienti
contro il 5% dei pazienti che hanno ricevuto una finta iniezione (p < 0,001). Lo studio ANCHOR ha mostrato che a 12 mesi
di trattamento il 95% circa dei pazienti trattati con Lucentis perde meno di 15 lettere rispetto al 64% dei pazienti
trattati con Visudyne (p < 0,001) (13). Il 37% circa dei pazienti trattati ha migliorato l’acuità visiva di 15 o più
lettere rispetto al 6% del gruppo di controllo con Visudyne (p < 0,001).
Lo studio PrONTO introduce il concetto di trattamento a richiesta dopo la “dose di carico” di tre iniezioni mensili
consecutive, protocollo terapeutico oggi più seguito rispetto alla modalità di somministrazione mensile continua; questo
protocollo risulta efficace in circa il 60% dei pazienti, e prevede che il trattamento su richiesta risponda alle
necessità cliniche dettate da riattivazione della neovascolarizzazione indicata da riduzione del visus, incremento
dell’essudazione intra o sottoretinica (maggiore di 100 micron rispetto al controllo precedente) e/o nuove emorragie
intra o sottoretiniche (14).
Bevacizumab (Avastin®)
E' un anticorpo monoclonale umanizzato. E’ il primo farmaco anti-VEGF
prodotto come terapia endovenosa per la oncologia. Attualmente il farmaco è approvato, in associazione con chemioterapia
standard, per il trattamento del cancro colo-rettale metastatico e del carcinoma mammario metastatico.
Il meccanismo di azione del bevacizumab è analogo a quello del ranibizumab, mediante legame al recettore di tutte le
isoforme di VEGF-A ed inibizione del legame tra VEGF-A ed i suoi recettori presenti sulla superficie delle cellule
endoteliali. Anche il bevacizumab è quindi utilizzato per il trattamento della AMD essudativa e per le altre forme di
neovascolarizzazione intraoculare (retinopatia diabetica, occlusione venosa retinica). Nonostante non vi siano studi
clinici controllati ed una specifica approvazione per le patologie oculari, dal 2005 viene fatto largo uso di
bevacizumab in oftalmologia in tutto il mondo nonostante sia off-label, soprattutto per il basso costo del farmaco
rispetto alle altre due molecole e per la sua iniziale maggiore disponibilità sul mercato (15-16).
Attualmente sta perdendo notevolmente terreno, anche grazie al fatto che in molte regioni è possibile praticare il
Lucentis con il servizio sanitario nazionale.
La terapia con farmaci anti-VEGF ha dimostrato la sua efficacia nel prevenire la perdita visiva, rispetto alla
storia naturale e alla sola terapia fotodinamica, sia nelle forme di neovascolarizzazione occulta che in quelle
classiche legate alla AMD, così come dimostrato da studi clinici randomizzati a due anni. Ulteriori conferme di
efficacia vengono dallo studio che confronta l'efficacia della sola PDT con l'associazione PDT-antiVEGF (studio FOCUS):
quest'ultima sembra prevenire la riduzione visiva nel 90% circa dei casi a fronte del 68% dei casi trattati con
sola PDT.
Il dibattito scientifico oggi infatti si incentra principalmente sulla personalizzazione dei protocolli terapeutici
e sulla possibilità di terapie combinate; PDT, anti-VEGF intravitreale, triamcinolone e desametasone intravitreali
(farmaci off-label, con elevate complicanze) in varie combinazioni, vengono proposti con lo scopo di migliorare
l’efficacia terapeutica, riducendo il numero di trattamenti, i rischi ed i costi connessi, rivolgendosi contro
meccanismi e momenti diversi del processo neoangiogenetico.
Nuove Terapie per le malattie retiniche
Sirolimus
E’ ben conosciuto come rapamicina e già utilizzato in medicina nella prevenzione dei rigetti d’organo, prevenzione
della restenosi coronariche e nel trattamento del carcinoma renale. E’ efficace in oncologia come inibitore della mTOR
una chinasi che occupa un punto chiave nei meccanismi di molte sequenze cellulari. Come inibitore di tali meccanismi
l’mTOR inibisce l’infiammazione, l’angiogenesi e l’iperpermeabilità. In particolare blocca il fattore 1 alfa una
proteina che attiva i fenomeni dell’angiogenesi stimolando la produzione di VEGF. La formulazione del Sirolimus
(Macusight) per via oculare
prevede una somministrazione per via sottocongiuntivale (come un farmaco slow release) o intravitreale da solo o in
combinazione (17-18).
VEGF Trap
Il VEGF Trap è una proteina di fusione che contiene i domini recettoriali extarcellulari del VEGF e che lega tutte le
forme di VEGF-A e PLGF che giocano una parte fondamentale nel processo di angiogenesi. Lo studio CLEAR 1 per uso
endovena e la sua estensione CLEAR 2 (intravitreale-Regeneron) sono in corso in fase III.
Nguyen QD conclude il suo lavoro pubblicato recentemente affermando che l’iniezione Intravitreale sino a 4 mg of VEGF
Trap-Eye in pazienti con AMD era ben tollerata senza evidenza di infiammazione intraoculare. C’era evidenza di
bioattività attestata da un sostanziale miglioramento della BCVA associata a riduzione del fluido retinico (19-20).
Radiazioni.
Scopo della terapia radiante è inibire la proliferazione e stabilizzare le
cellule endoteliali, i fibroblasti e altre cellule infiammatorie. Le radiazioni inducono delle rotture della
catena del DNA all’interno dei nuclei
cellulari. Il risultato di questa alterazione cromosomiale è l’impossibilità della replicazione e divisione
delle cellule.
Beta radiazioni a bassa dosi inibiscono la fibrosi, l’infiammazione e le reazioni infiammatorie. Già in passato
sono state utilizzate con scarso successo, ma attualmente vengono proposte in modi diversi:brachiterapia epimaculare
con stronzio-90 (NeoVista) e raggi x con IRay system (Oraya ther). Neovista ha sviluppato un applicatore che
permette una singola dose di 24Gy per un periodo da 2 a 4 minuti dopo vitrectomia minimizzando il danno a livello
retinico.
Il sistema IRay utilizza un sistema robotico di posizionamento ed un sistema di stabilizzazione dell’occhio usando
radiazioni x o gamma sono fotoni ad alta energia e penetrano profondamente nei tessuti.
Lo studio CABERNET consiste nel valutare le beta radiazioni associate a IV di Lucentis contro Lucentis in monoterapia,
sia nel migliorare l’efficacia della cura sia nel diminuire il numero di ritrattamenti.
L’utilizzo di sistemi di emissione targeted indirizzate sulla macula e che risparmiano i tessuti adiacenti permettono di
diminuire il pericolo di una retinopatia da radiazioni che rappresenta la complicanza più temibile di irradiazioni
ampie e non focalizzate(21).
SiRNA
Oggi è noto che gli RNA a doppio filamento introdotti nelle cellule vengono riconosciuti da un enzima specifico e
tagliati in piccoli frammenti, definiti small interfering RNA (siRNA). Gli siRNA
così prodotti agiscono da regolatori dell’espressione genica.
Acronimo per small interfering RNA, è una classe di molecole a doppia catena di RNA che interferisce con l’espressione di
geni specifici attraverso il processo di interferenza con il RNA. E’ una molecole di 19 nucleotidi di lunghezza,
che inibisce in particolare il gene deputato all’induzione dell’ipossia (gene RTP801).Il tutto attraverso la
mediazione dell’mTOR. I primi studi indicano una efficacia di tale terapia intravitreale con una bioattività
presente nel senso di una stabilizzazione
nel 90% dei casi ed un miglioramento nell’11% dei pazienti (22).
IL Bevasiranib (Cand 5)
IL Bevasiranib (Cand 5) viene utilizzato in mono terapia o con Lucentis (COBALT e CARBON study) Anti VEGf e anti PDGF.
Scopo della combinazione è effettuare un rimodellamento vacsolare dopo terapia cosa che non avviene dopo anti VEGF.
Il fattore di crescita indotto dalle piastrine (PDGF) è una proteina che regola la crescita cellulare ed è coinvolto
anche nel processo di angiogenesi. Un aptamero anti PDGF (E10030, Ophthotech) viene utilizzato per ora in una fase
1 in combo terapia con Lucentis dà effetti incoraggianti ma come per tutti gli studi in sperimentazione dobbiamo
attendere risultati più conclusivi (23).
Numerosi sono gli studi ongoing:
- Inibitori del recettore della tirosin chinasi come Vatalanib/PTK 787 e Imatinib mesylate.
- Antagonisti delle integrine come la Squalamina,il Vitaxin e Cilengitide e Volociximab (M200).
- POT-4 che è un piccolo peptide ciclico sintetico che si lega alla componente C3 del complemento.
- Terapie topiche TG100801 ,801 kinase inhibitor (TargeGen), ATG2 (Mecamylamine) (CoMentis),OC-10X (Ocucure),
OT-551 (Othera), Pazopanib (Glaxo-Smith-Kline).
- Impianti intraoculari, biodegradabili (Ozurdex, Medidur) e non biodegradabili (Retisert, Vitrasert).L’Ozurdex,
impianto di desametazone, ha appena ottenuto la certificazione dell’FDA e si prevede un suo utilizzo sistematico,
anche se per ora limitato agli edemi maculari refrattari, sin dal prossimo futuro. Infatti sono stati minimizzati gli
effetti collaterali negativi che appaiono al momento ridotti e inferiori agli altri farmaci. Il vitrasert,
gangiclovir intravitrale per la retinite da citomegalovirus. Il retisert, impianto di fluocinolone intravitreale,
riporta complicanze elevate come glaucoma del 30 %, e cataratta nel 75%. Il medidur, impianto di
fluocinolone acetonide.
- Tecnologia a cellule incapsulate. Capsula di 6 mm iniettata nell’occhio contenente ARPE-19 EPR che produce una
proteina chiamata Ciliary Neurotrophic Factor (CNTF) (Neurotech). La proteina tende a conservare integri ed efficienti
i fotorecettori, preservando la visione. In studio nella degenerazione maculare atrofica.
- Microsfere PKC 412. Farmaco disperso in una matrice polimerica di acido polilattico e poliglicolico, anche
sottocongiuntivale.
- Ionoforesi transclerale Tecnica innovativa e non-invasiva che impiega una debole corrente elettrica per diffondere
molecole attraverso la sclera nella coroide, retina e vitreo. La variazione del campo elettrico permette di determinare
in modo preciso la dose del farmaco che deve essere rilasciata.
LETTURE CONSIGLIATE
- Macular Photocoagulation Study Group. Argon laser photocoagulation for neovascular maculopathy. Three-year results
from randomized clinical trials. Arch Ophthalmol 1986;104:694–701.
- Macular Photocoagulation Study Group. Argon laser photocoagulation for neovascular maculopathy: five-year results from
randomized clinical trials. Arch Ophthalmol 1991;109:1109–1114.
- Macular Photocoagulation Study Group. Persistent and recurrent neovascularization after laser photocoagulation for
subfoveal choroidal neovascularization of age-related macular degeneration. Arch Ophthalmol 1994;112:489–499.
- Macular Photocoagulation Study Group. Laser photocoagulation of subfoveal neovascular lesions of age-related macular
degeneration: updated findings from two clinical trials. Arch Ophthalmol 1993;111:1200–1209.
- Macular Photocoagulation Study Group. Laser photocoagulation for juxtafoveal choroidal neovascularisation. Five-year
results from randomized clinical trials. Arch Ophthalmol 1994;112:500–509.
- Meads C, Hyde C. Photodynamic therapy with verteporfin is effective, but how big is its effect? Results of a
systematic review. Br J Ophthalmol 2004 88: 212-217.
- Cruess AF, Zlateva G, Pleil AM, Wirostko B. Photodynamic therapy with verteporfin in age-related macular degeneration:
a systematic review of efficacy, safety, treatment modifications and pharmacoeconomic properties. Acta Ophthalmol.
2009 Mar;87(2):118-32. Epub 2008 Jun 13.
- Ishida S, Usui T, Yamashiro K, et al. VEGF164 – mediated inflammation is required for pathological, but not
physiological, ischemia-induced retinal neovascolarization. J Exp Med. 2003;198:483-89.
- Gragoudas ES, Adamis AP, Cunningham ET, et al. Pegaptanib for neovascular age-related macular degeneration. N Engl
J Med. 2004; 351:2805-2816.
- VEGF Inhibition Study in Ocular Neovascularization (V.I.S.I.O.N.) Clinical Trial Group. Year-2 efficacy results of 2
randomised controlled clinical trials of pegaptanib for neovascular age-related macular degeneration. Ophthalmology
2006;113:1508–1521.
- VEGF Inhibition Study in Ocular Neovascularization (V.I.S.I.O.N.) Clinical Trial Group. Pegaptanib sodium for
neovascular age-related macular degeneration: Two-year safety results of the two prospective, multicenter, controlled
clinical trials. Ophthalmology 2006;113:992–1001.
- Rosenfeld PJ, Brown DM, Heier JS, et al. Ranibizumab for neovascular age-related macular degeneration. N Engl J
Med 2006; 355: 1419–31.
- David MB, Peter KK, Mark M, et al. Ranibizumab versus Verteporfin for Neovascular Age-Related Macular Degeneration.
N Engl J Med 2006; 355: 1432–44.
- Fung AE, Lalwani GA, Rosenfeld PJ, et al. An optical coherence tomography-guided, variable dosing regimen with
intravitreal ranibizumab (Lucentis) for neovascular age-related macular degeneration.
Am J Ophthalmol 2007;143:566 –83.
- Schouten JS, La Heij EC, Webers CA et al. A systematic review on the effect of bevacizumab in exudative age-related
macular degeneration. Graefes Arch Clin Exp Ophthalmol. 2009 Jan;247(1):1-11.
- Ziemssen F, Grisanti S, Bartz-Schmidt KU, et al. Off-label use of bevacizumab for the treatment of age-related macular
degeneration: what is the evidence? Drugs Aging. 2009;26(4):295-320.
- Napoli KL, Taylor PJ. From beach to bedside:history of the development of sirolimus.
Thee Drug Monit 2001;23:559-586.
- Dutcher JP.Mammalian target of rapamycin inhibition. Clin. Cancer Res 2004; 10:6382-6387.
- Nguyen QD, Shah SM, Browning DJ, Hudson H, Sonkin P, Hariprasad SM, Kaiser P, Slakter JS, Haller J, Do DV, Mieler
WF, Chu K, Yang K, Ingerman A, Vitti RL, Berliner AJ, Cedarbaum JM, Campochiaro PA. A phase I study of
intravitreal vascular endothelial growth factor trap-eye in patients with neovascular age-related macular
degeneration. Ophthalmology 2009 Nov;116(11):2141-8.e1.
- Dixon JA, Oliver SC, Olson JL, Mandava N..VEGF Trap-Eye for the treatment of neovascular age-related macular
degeneration..Expert Opin Investig Drugs. 2009 Oct;18(10):1573-80. Review.
- Avila MP, Farah ME, Santos A, Kapran Z, Duprat JP, Woodward BW, Nau J.. Twelve-month safety and visual acuity results
from a feasibility study of intraocular, epiretinal radiation therapy for the treatment of subfoveal CNV
secondary to AMD. Retina. 2009 Feb;29(2):157-69.
- Tolentino MJ, Brucker AJ, Fosnot J, Ying GS, Wu IH, Malik G, Wan S, Reich SJ. Intravitreal injection of vascular
endothelial growth factor small interfering RNA inhibits growth and leakage in a nonhuman primate, laser-induced model
of choroidal neovascularization. Retina. 2004 Feb;24(1):132-8.
- Alcazar O, Cousins SW, Striker GE, Marin-Castano ME. (Pro)renin receptor is expressed in human retinal pigment
epithelium and participates in extracellular matrix remodeling. Exp Eye Res. 2009 Nov;89(5):638-47.
 Il progetto editoriale “Wet-AMD: dagli Studi clinici alla Pratica clinica”, di cui il presente fascicolo
rappresenta la sintesi, è nato con l’obiettivo di creare un momento di confronto aperto tra
specialisti oftalmologi nella delicata gestione dei pazienti affetti da degenerazione maculare
legata all’età (AMD - Age related Macular Degeneration).
Il progetto editoriale “Wet-AMD: dagli Studi clinici alla Pratica clinica”, di cui il presente fascicolo
rappresenta la sintesi, è nato con l’obiettivo di creare un momento di confronto aperto tra
specialisti oftalmologi nella delicata gestione dei pazienti affetti da degenerazione maculare
legata all’età (AMD - Age related Macular Degeneration). 


